Chefarztsekretariat Fr. Clement
![]() TELEFON (0202) 896-2821 | FAX (0202) 896-2062
TELEFON (0202) 896-2821 | FAX (0202) 896-2062
E-MAIL kirsten.clement@helios-gesundheit.de
Sie finden unsere Klinik in Haus 34, Zimmer E.26 (Zugang vom Haupteingang aus durch Haus 1 nach Haus 5, dort über die 1. Etage).
Lageplan
Description




Unsere Leistungen: Optimal versorgt
Bei jedem Atemzug verschieben sich die inneren Organe ein wenig, im Liegen noch einmal zusätzlich. Das macht sich die Strahlentherapie bei der Behandlung des (linksseitigen) Mammakarzinoms mit dem sogenannten Atem-Gating zunutze.
Der natürliche Atemrhythmus des Patienten wird genau vermessen, und in genau dem Moment, wo die Schonung von Herz und Lunge optimal möglich ist, erfolgt unter kurzem Anhalten des Atems die sekundenkurze Bestrahlung.
Je nach Form des Oberkörpers kann es bei einigen Patientinnen zu einer Überschneidung von Brustgewebe und Herzspitze innerhalb des Bestrahlungsfeldes kommen. Mit dem genau berechneten Bestrahlungsmoment, wenn das Herz beim Einatmen leicht nach hinten rutscht, kann dies vermieden werden.
Zur Verfolgung der Atembewegung wird ein Infrarot-Sender-Reflektor-Empfänger-Modul auf dem Oberkörper platziert. Das Programm zur Visualisierung der Atembewegung gibt über eine Schnittstelle zur Steuerung des Bestrahlungsgerätes die Information weiter, wann genau der beste Moment zur Bestrahlung eintritt.
So werden bei der Brustkrebs-Behandlung wichtige Bereiche des Herzmuskels oder der Herzkranzgefäße, die ansonsten manchmal im Bestrahlungsfeld lägen, effektiv vor einer unnötigen Strahlenbelastung geschützt. Einer möglichen Herzerkrankung als Spätfolge der Behandlung kann so effektiv vorgebeugt werden. Ob eine solche Form der Bestrahlung notwendig ist, wird bei jeder Patientin individuell geprüft.
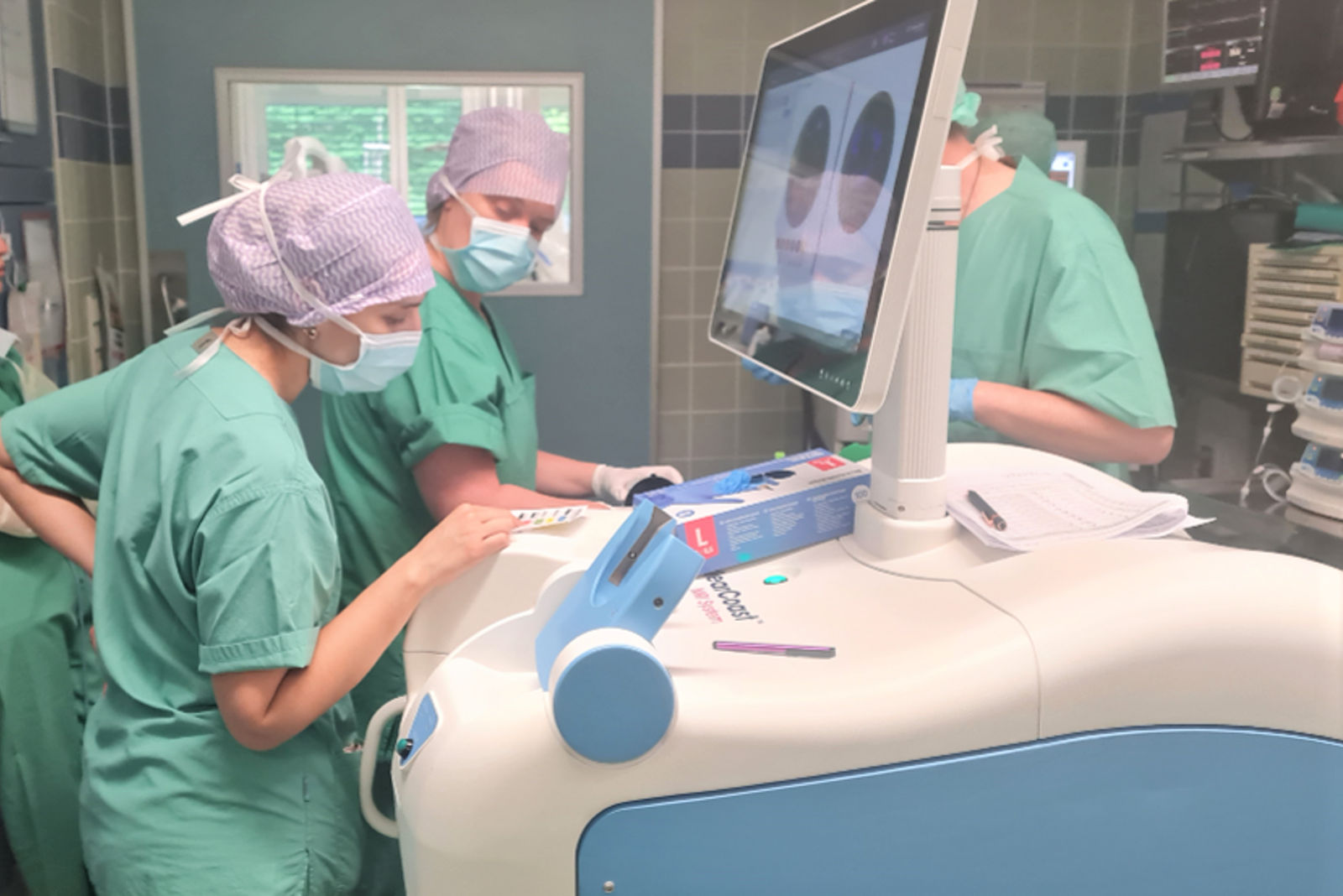
Das innovative Verfahren sieht eine gezielte Strahlentherapie des Tumorbettes noch während der Operation vor.
Strahlentherapeuten, Gynäkologen, Chirurgen, Anästhesisten sowie Mitarbeiter der Medizintechnik, Medizin-Physiker und das OP-Personal arbeiten fachübergreifend zusammen. Dadurch sind alle notwendigen Fachabteilungen und Spezialisten unter einem Dach, was die enge Kooperation sehr vereinfacht. Bei Eingriffen kann die Brust in rund 70 Prozent der Fälle erhalten werden.
Mit der IORT kann das Tumorbett direkt bestrahlt und empfindliche Strukturen aus dem Bestrahlungsfeld herausgehalten werden. Dadurch kann eine höhere Dosis verabreicht werden, die eine hohe Effektivität mit geringen Nebenwirkungen verbindet. Das ist ein Gewinn in der Behandlung von Brustkrebspatientinnen.
Neben der Brust kann die IORT auch bei speziellen Fragestellungen im Bereich des Beckens angewendet werden, wie zum Beispiel bei Erkrankungsrückfällen des Darmes oder der gynäkologischen Organe. Insbesondere wenn zu einem früheren Zeitpunkt schon eine Strahlentherapie stattgefunden hat, kann die IORT eine erneute Bestrahlung ermöglichen. Aufgrund des sehr gezielten Einsatzes können die empfindlichen, vorbelasteten Organe wie zum Beispiel der Darm oder die Blase während der IORT ideal geschont werden.
Bei der Einführung der intraoperativen Strahlentherapie kooperiert das Helios Universitätsklinikum Wuppertal mit dem Klinikum in Krefeld, wo das Verfahren auch angeboten wird. „Wir haben so eine zweite hochspezialisierte Klinik, in der das Verfahren angeboten wird“, sagt Prof. Fleisch. „Von einem regelmäßigen Austausch werden beide Häuser und die Patientinnen profitieren.“
DAS IORT-VERFAHREN IM DETAIL
Zur Anwendung kommt im Helios Universitätsklinikum Wuppertal das sogenannte Intrabeam-IORT-Verfahren Bei diesem Verfahren wird eine Bestrahlung mittels niederenergetischen 50 kV-Röntgenstrahlung durchgeführt. Über spezielle Applikatoren, die mit dem Bestrahlungsgerät verbunden sind, wird nach einem zuvor von Medizin-Physikern berechneten Plan die Strahlung hochpräzise in den zu bestrahlenden Bereich eingebracht. Nach der chirurgischen Tumorentfernung in der Brust wird beispielweise ein kugelförmiger Applikator exakt im Tumorbett positioniert. Die vom Strahlentherapeuten verordnete Dosisverteilung kann durch Variation der Applikatorgröße und Bestrahlungszeit der speziellen Erkrankungssituation und Form des Tumors angepasst werden. Die gesamte strahlentherapeutische Maßnahme (Platzierung des Applikators, Therapieplanung und Durchführung) erfolgt, während der Patient noch in Narkose ist. Direkt nach der Bestrahlung wird der Applikator wieder entfernt.
Sollte bei Ihnen eine Strahlentherapie empfohlen sein, bieten wir Ihnen die Behandlung in unserem Zentrum mit modernster Technologie nach dem aktuellen medizinischen Kenntnisstand an.
Als Prostatakrebszentrum gewährleisten wir, dass ein interdisziplinäres Team aus Urologen, internistischen Onkologen, Strahlentherapeuten und weiteren Fachärzten die Erkrankung beurteilt und Empfehlungen ausspricht.
Die Strahlentherapie
Bei der Strahlentherapie der Prostata wird eine hohe Strahlendosis präzise in einen lokal eng begrenzten Bereich, das sogenannte Zielvolumen (in diesem Falle Prostata und ggfs. Lymphknotenstationen), eingestrahlt. Dies geschieht durch hochenergetische Röntgenstrahlen.
Ziel ist es, den Tumor zu vernichten. Gleichzeitig können dank der modernen Techniken und Berechnungen benachbarte strahlenempfindliche Organe und Gewebe (sogenannte Risikoorgane) optimal geschont werden.
Bei der Prostatabestrahlung führen wir die Bestrahlung perkutan, das heißt „von außen“ durch. Die Bestrahlung erfolgt unter Verwendung hochmoderner Geräte, den sogenannten Linearbeschleunigern.
Modernste Bestrahlungsgeräte
Zur Anwendung kommen bei uns routinemäßig die modernsten verfügbaren Techniken, wie die intensitätsmodulierte Radiotherapie (IMRT) und VMAT- bzw. Rapid Arc-Technik („Rotations-IMRT“).
Was ist bildgeführte Bestrahlung?
Um das Zielgebiet, hier die Prostata, präzise zu lokalisieren und zu treffen, wenden wir die sogenannte bildgeführte Bestrahlung an (IGRT – Image-Guided Radiotherapy). Das bedeutet, dass vor jeder Bestrahlung, wenn Sie bereits auf dem Bestrahlungstisch liegen, ein Kontroll-Bild bzw. CT angefertigt wird. So können wir unmittelbar vor der täglichen Bestrahlung die Position der Prostata kontrollieren und den Bestrahlungsbereich gegebenenfalls anpassen. Dies ist sinnvoll, da sich durch tägliche Unterschiede in der Blasen- oder Darmfüllung die Prostata schnell um einige Millimeter verschieben kann.
Darstellung der Dosisverteilung („dose-wash“) einer Bestrahlung der Prostata (intensitätsmodulierte Radiotherapie (IMRT) in Rapid Arc-Technik) in 3 Ebenen.
Anhand der Farben, die die Dosisverteilung darstellen, ist erkennbar, dass die Dosis sehr präzise fokussiert ist auf die Prostata (rote Farbe = verschriebene Dosis) und nach aussen sehr steil abfällt (blaue Farbe= nur noch sehr geringe Dosis).
Wie läuft die Strahlenbehandlung ab und merke ich etwas?
Meistens wird die Strahlentherapie ambulant durchgeführt, mit Terminen einmal täglich an allen Werktagen. Vor der eigentlichen Strahlentherapie sind noch ein bis zwei Termine zur Vorbereitung (Bestrahlungsplanung) nötig. Die Bestrahlungen selbst gehen schnell (pro Tag etwa 15 bis 30 Minuten, davon etwa 1–2 Minuten echte Bestrahlungszeit).
Von der Bestrahlung selbst merken Sie nichts (wie bei einer Röntgen-Untersuchung), es wird nichts warm, es tut nichts weh. Sie brauchen daher keine Angst zu haben. Die meisten auftretenden Nebenwirkungen sind heute eher mild und vorübergehend.
Mögliche Variationen der Bestrahlungsplanung
Neben der sogenannten „normal-fraktionierten“ Bestrahlung kann auf der Basis aktueller Studienergebnisse in vielen Fällen die sogenannte „hypofraktionierte“ Bestrahlung angeboten werden. Bei der hypofraktionierten Bestrahlung erfolgt die Behandlung in 4 Wochen (20 Bestrahlungssitzungen) gegenüber knapp 8 Wochen (38 Bestrahlungssitzungen) bei der „normfraktionierten“ Behandlung. Dies bedeutet für unsere Patienten einen deutlichen Gewinn an Komfort und somit Lebenqualität bei vergleichbarer Wirksamkeit und Verträglichkeit. Ob die hypofraktionierte Bestrahlung geeignet ist oder evtl. doch die normfraktionierte Bestrahlung sinnvoller ist, wird immer individuell geprüft und mit Ihnen/dem Patienten besprochen.
Strahlentherapie bei Rezidiv (Rückkehr der Erkrankung) oder Metastasen
Die Strahlentherapie kann auch eingesetzt werden, falls die Erkrankung zurückkommt. Sollte es zum Beispiel nach früher erfolgter Operation (Entfernung der Prostata) wieder zu einem PSA-Anstieg kommen, kann eine Bestrahlung der Prostataloge noch einmal zur Heilung der Erkrankung führen.
Bei PSA-Anstieg und, in den weiteren Untersuchungen, Nachweis eines befallenen Lymphknotens ist die Hochpräzisions-Strahlentherapie ebenfalls eine Option, die Erkrankung zurückzudrängen.
Durch eine solche lokale Behandlung im Falle eines PSA-Rezidiv kann im individuellen Fall die Einleitung einer Hormontherapie vermieden werden..
Die sogenannte „stereotaktische Strahlentherapie“ ist eine Sonderform der Bestrahlung.
Bei der „stereotaktischen Strahlentherapie“ können klar gegen benachbartes gesundes Gewebe abgrenzbare Tumore oder Metastasen mit einer sehr gezielten und hoch dosierten Bestrahlung in vielen Fällen effektiv behandelt werden, beispielsweise im Gehirn oder in der Lunge. Auf Grundlage einer dreidimensionalen computergestützten Bestrahlungsplanung kann der Tumor punktgenau aus mehreren Richtungen bestrahlt werden. Im Zielvolumen treffen sich alle Strahlen und addieren sich nur hier zur Gesamtdosis, so dass das umgebende Gewebe optimal geschont wird.
Diese Behandlungsoption wurde in ganz Wuppertal bislang nicht angeboten. Da die stereotaktische Bestrahlung häufig nur wenige Sitzungen (meistens nur eine bis drei Sitzungen) benötigt, ist sie besonders komfortabel. Wenn nur eine Sitzung ausreicht, spricht man hier auch von „Radio-Chirurgie“.
Die intraoperative Strahlentherapie bietet die Möglichkeit, die Strahlendosis während der Operation unmittelbar im Tumorbett zu applizieren. Vorher wird in der Regel der bösartige Tumor entfernt. Bei der Behandlung wird das Verfahren in enger Kooperation mit anderen Fachabteilungen angeboten.
Liegt ein Erkrankungsrückfall im Becken- oder Bauchbereich vor und ist bereits im Rahmen der Primärbehandlung eine Bestrahlung von außen (perkutane Bestrahlung) erfolgt, so ist eine nochmalige Bestrahlung von außen häufig nicht oder nur mit hohem Risiko möglich.
Hier kann die intraoperative Strahlentherapie eine schonendere Möglichkeit darstellen, nochmal eine Bestrahlung durchzuführen. Zunächst wird in der Regel nochmals eine Tumorentfernung durchgeführt. Falls der Operateur den Tumor nicht komplett entfernen kann oder der Abstand zum gesunden Gewebe sehr knapp bleibt, kann die intraoperative Strahlentherapie im Tumorbettbereich helfen, verbliebene Tumorzellen zu vernichten. Dabei ist die interdisziplinäre Zusammenarbeit zwischen dem Chirurgen und dem Strahlentherapeuten bei diesem Vorgehen von größter Wichtigkeit.
Zur Anwendung kommt bei uns das sogenannte High Dose Rate-Intraoperative Strahlentherapie (HDR-IORT-Verfahren). Bei diesem Verfahren wird während der OP nach Tumorentfernung ein auf den jeweiligen Patienten zugeschnittenes Silikonkissen exakt im Tumorbett positioniert. In diesem Silikonkissen sind Hohlkatheter genau platziert, über die nach einem zuvor berechneten Plan die eigentliche Strahlenquelle (Iridium-192) in den zu bestrahlenden Bereich eingebracht wird. Dabei passt man die Dosis durch Variation der Bestrahlungszeit der Form des Tumors an. Platzierung des Silikonkissens, Therapieplanung und Durchführung erfolgen, während der Patient noch in Narkose ist. Direkt nach der Bestrahlung werden Silikonkissen und Katheter entfernt.
Bewegliche Organe des Körpers wie z. B. Darmanteile, Leber oder Blase können aus dem Strahlfeld herausgehalten und dadurch geschont werden.
Bei Patienten mit bösartigen Tumoren des Rektums (Mastdarm), die die Darmwand überschreiten oder die die angrenzenden Lymphknoten im Beckenbereich befallen haben, ist neben der operativen Tumorentfernung die Strahlentherapie − ggfs. mit begleitender Chemotherapie − eine wichtige Säule der Therapie. Das Ziel ist die Heilung der Erkrankung.
Das Rektum (Mastdarm) ist ungefähr 16 cm lang (mit einem starren Endoskop von der sogenannten Anokutan-Linie gemessen, der Stelle, wo der Anus in die Gesäßhaut übergeht).
Man unterteilt das Rektum in
- das tiefsitzende Rektum (0−6 cm ab Anokutanlinie)
- das mittlere Rektum (6−12 cm a. A.) und
- das obere Rektum (12−16 cm a. A.)
Bei Tumoren des oberen Rektums wird eine Strahlentherapie zurückhaltend gesehen und die Therapie analog zu der des Dickdarmkrebses ausgerichtet.
Ob eine Strahlentherapie sinnvoll ist oder auch eine zusätzliche Chemotherapie indiziert ist, wird immer interdisziplinär in der gemeinsamen Konferenz unseres zertifizierten Darmkrebszentrums entschieden.
Ist eine Strahlentherapie aufgrund des Ausbreitungsstadiums sinnvoll, kann diese entweder vor oder nach der Operation durchgeführt werden. In den letzten Jahren hat sich aber gezeigt, dass eine präoperative (neoadjuvante) Strahlentherapie zu besseren Ergebnissen führt und auch deutlich besser vertragen wird. Daher wird dieses Vorgehen, wenn möglich, bevorzugt.
Manchmal kann aber die primäre Operation sinnvoll sein, z.B. bei Tumoren, die noch in einem früheren Stadium sind und eine zusätzliche Strahlentherapie nicht nötig ist, oder auch bei Tumoren, die durch Blutung oder Verschluss des Darmes Probleme machen.
Bei einer tumorbedingten Enge des Darmes kann es sinnvoll sein, vor Beginn einer neoadjuvanten Bestrahlung vorübergehend ein Stoma (künstlicher Darmausgang) anzulegen, damit die Darmpassage funktioniert. Sollte dies notwendig sein, werden Sie unsere Ärzte und unsere Stomaberatung ausführlich informieren.
Das Ziel der genannten Therapien ist eine dauerhafte Heilung.
Mögliche Arten der Bestrahlung vor einer Operation
Es gibt zwei verschiedene Therapieschemata der neoadjuvanten Bestrahlung, die je nach Situation und Ausbreitungsstadium eingesetzt werden:
1. KURZZEIT-VORBESTRAHLUNG
Diese Strahlentherapie erfolgt präoperativ und dauert eine Woche (5 Bestrahlungen). Sie erfolgt entsprechend an 5 Tagen innerhalb einer Woche mit höherer täglicher Dosis.
Die OP erfolgt dann rasch innerhalb von 3–5 Tagen nach Ende der Bestrahlung. Eine parallele Chemotherapie erfolgt bei der Kurzeit-Vorbestrahlung nicht.
2. RADIO-CHEMOTHERAPIE
Bei dieser Behandlung erhalten die Patienten eine Bestrahlungsserie über 5 ½ Wochen (25 bis 28 Bestrahlungen). Die Bestrahlung wird jeweils an fünf Tagen der Woche von Montag bis Freitag durchgeführt. Parallel dazu erfolgt eine Chemotherapie, meist in Tablettenform oder als Infusion.
Diese Behandlung wird gegenüber der Kurzzeit-Vorbestrahlung bevorzugt, wenn die Erkrankung schon weiter fortgeschritten ist und/oder eine Tumorverkleinerung (Schrumpfung) vor der OP erwünscht ist. Dies kann sinnvoll sein z.B. bei Tumoren, die nahe am Darmausgang liegen, um den Schließmuskel erhalten zu können (sogenannte „kontinenzerhaltende“ OP).
Die OP erfolgt dann etwa 6–8 Wochen nach Abschluss der kombinierten Behandlung.
Nach der Operation wird in einer erneuten gemeinsamen Konferenz geprüft, ob noch eine Fortsetzung der Chemotherapie notwendig ist. Dies ist von initialen und postoperativen Tumorstadium abhängig.
Neues Konzept „Organerhalt“
Aktuelle Studien geben Hinweise, dass unter bestimmten Voraussetzungen nach erfolgter Radiochemotherapie der Verzicht auf die Operation erwogen und der Enddarm somit komplett erhalten werden kann („Organerhalt“).
Die Datenlage ist aber noch zu begrenzt, um eine eindeutige Empfehlung abgeben zu können.
Daher ist ein solches Vorgehen eine individuelle Entscheidung, die unter Abwägung vieler Faktoren interdisziplinär und im Gespräch mit dem Patienten entschieden werden muss. In dem Gespräch mit dem Patienten müssen die Erwartungen und Wünsche des Patienten an die Therapie, an die onkologische Sicherheit und auch die Lebensqualität fokussiert werden.
Voraussetzungen für ein organerhaltendes Vorgehen sind u.a:
- klinisch und in den Kontrolluntersuchungen vollständige Rückbildung des Tumors unter der Radiochemotherapie
- lokal begrenztes Tumorstadium, keine befallenen Lymphknoten
- engmaschige Nachsorge
Die genauen Voraussetzungen, aber auch möglichen Risiken einer organerhaltenden Therapie bei Rektum-Karzinom besprechen wir gerne mit Ihnen in einem persönlichen Gespräch.
Postoperative Radiochemotherapie
In seltenen Fällen kann es sein, dass anhand der präoperativen Untersuchungen von einem frühen Stadium der Erkrankung auszugehen ist, die feingewebliche Untersuchung des Pathologen postoperativ aber eine fortgeschrittenere Erkrankung ergibt. In diesem Fall wird die Operation zeitnah durchgeführt.
Sollte sich nach der mikroskopischen Untersuchung durch unsere Pathologen ein fortgeschritteneres Stadium zeigen (z.B. Wachstum über die Darmwand oder ein Tumorbefall der angrenzenden Lymphknoten), wird postoperativ eine kombinierte Strahlen- und Chemotherapie über 5 ½ Wochen in gleicher Weise wie präoperativ durchgeführt. An die fünfeinhalbwöchige Bestrahlungsserie mit begleitender Chemotherapie schließt sich dann in der Regel noch eine alleinige Chemotherapie an.
Im Mittelpunkt einer onkologischen strahlentherapeutischen Behandlung steht in unserem Haus der Mensch, der sich uns anvertraut. Denn eine isolierte Betrachtung der Tumorerkrankung wird unserer Auffassung nach der Gesamtsituation nicht gerecht. Dieser ganzheitliche Ansatz kann mit Hilfe der komplementären Medizin unterstützt werden.
Die Komplementärmedizin ist eine unterstützende Therapieform, die zusätzlich zur konventionellen „schulmedizinischen“ Behandlung, die die Basis darstellt, angewendet werden kann. Ziel der komplementärmedizinischen Behandlung ist es, Nebenwirkungen der konventionellen Tumortherapie zu vermindern, die Lebensqualität zu erhöhen sowie Stress und Belastungen, die im Zusammenhang mit der Erkrankung stehen, zu reduzieren.
Wenn Sie das wünschen, können wir – neben der notwendigen konventionellen onkologischen Therapie und insbesondere der Strahlentherapie – sinnvolle, unterstützende (komplementärmedizinische) Maßnahmen anbieten.
Falls Sie Fragen zu komplementärmedizinischen Aspekten oder besondere Wünsche haben, sprechen Sie uns gerne an.
Die Strahlentherapie des Helios Universitätsklinikum Wuppertal mit angeschlossenem MVZ verfügt über eine langjährige Erfahrung in der Strahlentherapie von Hauttumoren, in kurativer (Ziel der Heilung) oder auch palliativer (Ziel der Linderung von Beschwerden) Intention.
Bei vielen Hauttumoren wie Basaliome, malignen Melanomen, Plattenepithelkarzinomen oder Merkelzellkarzinomen ist die Strahlentherapie ein wichtiger Bestandteil des interdisziplinären Therapiekonzeptes.
Je nach Ausbreitungsstadium kann eine lokale Bestrahlung des Tumorareals oder auch eine Bestrahlung der Lymphknotenstationen sinnvoll sein. Das Therapiekonzept wird immer in enger Abstimmung mit unserer Hautklinik und unserer Onkologie im Rahmen der wöchentlichen Konferenz unseres zertifizierten Hautkrebszentrums festgelegt.
Strahlentherapeutische Ausstattung
Unsere Klinik bietet modernste Techniken an, die für eine wirksame und zugleich schonende Behandlung notwendig sind. Zu nennen sind hier u.a. alle komplexen 3D-Bestrahlungstechniken wie die intensitätsmodulierte Radiotherapie (IMRT), VMAT- (Rapid Arc)-Techniken oder die stereotaktisch-bildgeführte Strahlentherapie bei cerebralen oder extracerebralen Tumoren oder Metastasen.
Röntgen-Oberflächentherapie
Für oberflächlich gelegene Hauttumoren wie z.B. die Basaliome steht neben der Bestrahlung mit Elektronen nach 3D-Planung auch ein Röntgen-Oberflächentherapie-Gerät − übrigens das Einzige in der Bergischen Region − zur Verfügung.
Dieses Röntgentherapiegerätes ermöglicht eine schonende und fokussierte Bestrahlung von oberflächlichen Tumoren. Dank der Flexibilität dieses Gerätes ist eine Strahlentherapie auch bei Patienten, die sehr immobil sind (z.B. Bestrahlung sitzend im Rollstuhl) problemlos möglich.
Heilen mit Strahlung - eine Möglichkeit
Basaliome sind strahlensensibel, so dass eine kurative Strahlentherapie, also eine Strahlentherapie mit dem Ziel der Heilung, als eine Alternative zur OP angeboten werden kann. Dies kann z.B. sinnvoll sein, wenn eine OP aufgrund höheren Lebensalters oder kosmetisch problematischer Lokalisation zurückhaltend gesehen wird.
Bestrahlung wenn möglich bündeln
Neben den üblichen Therapiekonzepten, die eine Bestrahlung täglich und oft über 5−6 Wochen notwendig machen (wenn nicht anders möglich), bieten wir individuell, je nach Alter und Fitness des Patienten, auch sogenannte hypofraktionierte Konzepte an. Das heißt, dass eine Bestrahlung mit erhöhter Einzeldosis, aber nur zweimal die Woche erfolgt (insgesamt 12 Bestrahlungen). Dies ist eine ebenfalls sehr wirksame und gut verträgliche Option bei Basaliomen oder Plattenepithelkarzinomen.
Meist ohne Klinikaufenthalt
Die Strahlentherapie kann meist ambulant erfolgen. Sollte aber eine stationäre Strahlentherapie notwendig sein, steht dafür unsere eigene Bettenstation zur Verfügung.
So erreichen Sie uns
Die Klinik für Strahlentherapie wird geleitet von Herrn Chefarzt Prof. Dr. med. Marc D. Piroth. Das angeschlossene MVZ Helios Wuppertal wird ebenfalls von Prof. Piroth geleitet, sodass die Strahlentherapie, ob ambulant oder stationär, immer „in einer Hand“ bleibt.
Weitere Informationen erhalten Sie gerne telefonisch bei der
Anmeldung: Frau Bahrfeck oder Frau Knäpper, T (0202) 896-2791
oder im Sekretariat: Frau Clement, T (0202) 896-2821
oder per E-Mail: strahlentherapie.wuppertal@helios-gesundheit.de
Das Helios Universitätsklinikum Wuppertal verfügt über ein innovatives Patienten-Lagerungs- und Patienten-Identifikations-System, das die Genauigkeit, Sicherheit und somit den Behandlungserfolg für den Patienten auf drei Ebenen enorm steigert.
Strahlentherapie ist eine hocheffektive Behandlung, deren Erfolg oft von Millimetern abhängt. Nur den Tumor sollen die Strahlen im Körperinneren mit der verordneten Dosis treffen und das umgebende gesunde Gewebe schonen. Die Klinik für Strahlentherapie und Radioonkologie sorgt mit einem hochmodernen Patienten-Lagerungs- und Patienten-Identifikations-System (Identify der Fa. Varian) für noch mehr Genauigkeit, Sicherheit und somit den Behandlungserfolg für die Patienten. Damit gehört sie zu den Pionieren in Deutschland.
Genaue Überwachung der Lagerung durch Farbflächen
Mit Kameras aus drei unterschiedlichen Blickwinkeln wird während der Therapie die Körperoberfläche des Patienten auf dem Behandlungstisch des Linearbeschleunigers anhand eines auf die Oberfläche projizierten Musters millimetergenau dreidimensional erfasst. Diese wird dann in Echtzeit mit den Vorgaben der vorher durchgeführten Planung verglichen und die Abweichung im Raum berechnet.
Die Abweichungen stellt das Programm auf einem Monitor dann als rot oder blau eingefärbte Bereiche dar, so dass der Mitarbeiter mit dieser sehr deutlichen und exakten Visualisierung die Lagerung und Positionierung des Patienten vornehmen und ggfs. korrigieren kann.
Durch diese Technik können Lagerungsabweichungen, die sich z. B. schon allein durch eine angespannte Körperhaltung ergeben, vor jeder Bestrahlung sichtbar gemacht und korrigiert werden.
Patientenzuordnung per Handvenenmuster
Das Handvenen-Muster ist eine der sichersten Varianten, einen Menschen zweifelsfrei zu identifizieren. Bei Therapiebeginn wird jeder Patient im System mit allen seinen Daten, den für ihn zurechtgelegten Lagerungshilfen wie Kissen, Kopfschalen und Blöcken und deren genauer Position eingespeichert.
Wenn der Patient dann zu seinem Bestrahlungstermin kommt, identifiziert das System ihn durch die Durchleuchtung seiner Hand. Der Patient kann somit sehr schnell erfasst und seine entsprechenden Bestrahlungsdaten wie auch Lagerungshilfen aufgerufen werden.
Laufende Kontrolle der Lagerung des Patienten während der Bestrahlung
Mit dem neuen System ist eine Überwachung der Lage des Patienten jetzt auch während der Bestrahlung selbst, also „online“ möglich. Das System ist eine Ergänzung der sogenannten bildgeführten Bestrahlung (image-guided radiotherapy – IGRT), die schon länger routinemäßig angewendet wird. Bei der IGRT werden nach entsprechender Positionierung des Patienten anhand von Hautmarkern auf dem Bestrahlungstisch Röntgenbilder oder ein CT durchgeführt, um die Lage des zu bestrahlenden Gebietes im Patienten zu kontrollieren und wenn nötig zu korrigieren.
Wurde die Lagerung mit einer CT-Aufnahme unmittelbar vor der Bestrahlung kontrolliert und korrigiert, kann nun durch Kameras ohne weitere Strahlenbelastung die ganze Zeit die Oberfläche des Patienten und damit seine Lagerung vom Schaltpult des Linearbeschleunigers aus überwacht werden. Kommt es zu einer Abweichung der Patientenlage, z.B. durch unwillkürliche Bewegungen, kann die Bestrahlung sofort unterbrochen werden. „Alles zusammen enorme Fortschritte, die unsere Arbeit noch präziser, sicherer und trotzdem auch schneller machen“, so Prof. Piroth.
Uta Hundt
(0202) 896-3670
Organkrebszentren am HUKW
Hier finden Sie unsere Organkrebszentren inkl. Informationen zu Behandlungsoptionen und Möglichkeiten zur Kontaktaufnahme:
Fortbildungen für Klinik- und niedergelassene Ärzt:innen
Fortbildungen der Klinik für Strahlentherapie und Radioonkologie
42283 Wuppertal